Kamis, 25 Juni 2009
Bronkiektasis
a.Kelainan congenital
-Dalam hal ini bronkiektasis terjadi sejak individu masih dalam kandungan. Faktor genetik atau faktor pertumbuhan dan perkembangan fetus memegang peran penting. Bronkiektasis yang timbul kongenital ini mempunyai ciri sebagai berikut, pertama, bronkiektasis mengenai hampir seluruh cabang bronkus pada satu atau kedua paru. Kedua, bronkiektasis kongenital sering menyertai penyakit-penyakit kongenital lainnya, misalnya: mukoviskidosis (cystic pulmonary fibrosis), sindrom kartagener (bronkiektasis kongenital, sinusitis paranasal dan situs inversus), hipo atau agamaglobulinemia, bronkiektasis pada anak kembar satu telur (anak yang satu dengan bronkiektasis, ternyata saudara kembarnya juga menderita bronkiektasis), bronkiektasis sering bersamaan dengan kelainan kongenital berikut: tidak adanya tulang rawan bronkus, penyakit jantung bawaan, kifoskoliosis kongenital.
b.Kelainan didapat
- Infeksi
- Obstruksi bronkus
Patogenesis
-Permulaannya didahului adanya factor infeksi bacterial; mula-mula karena adanya infeksi pada bronkus atau paru, kemudian timbu bronkiektasis. Mekanisme kejadiannya sangat rumit. Secara ringkas dapat dikatakan bahwa infeksi pada bronkus atau paru, akan diikuti proses destruksi dinding bronkus daerah infeksi dan kemudian timbul bronkiektasis.
-Permulaannya didahului adanya obstruksi bronkus; adanya obstruksi bronkus oleh beberapa penyebab akan diikuti terbentuknya bronkiektasis. Pada bagian distal obstruksi biasanya akan terjadi infeksi dan destruksi bronkus, kemudian terjadi bronkiektasis.
Pada bronkiektasis didapat, pada keadaan yang amat jarang, dapat terjadi atau timbul sesudah masuknya bahan kimia korosif (biasanya bahan hidrokarbon) ke dalam saluran nafas, dank arena terjadinya aspirasi berulang bahan/cairan lambung ke dalam paru.
Pada bronkiektasis, keluhan-keluhan timbul umumnya sebagai akibat adanya hal berikut : 1) adanya kerusakan dinding bronkus, 2) adanya kerusakan fungsi bonkus, 3) adanya akibat lanjut bronkiektasis atau komplikasi dan sebagainya. Kerusakan dinding bronkus berupa dilatasi dan distorsi dinding bronkus, kerusakan elemen elastic, tulang rawan, otot-otot polos, mukosa dan silia, kerusakan tersebut akan menimbulkan stasis sputum, gangguan ekspektorasi, gangguan reflex batuk dan sesak nafas.
Gambaran Klinis
Ciri khas penyakit ini adalah adanya batuk kronik disertai produksi sputum, adanya hemoptisis dan pneumonia berulang.
-Batuk produktif berlangsung kronik
-Hemoptisis; terjadi pada kira-kira 50% kasus bronkiektasis.
-dry bronchiectasis hemoptisis merupakan gejala satu-satunya
-Sesak napa (dispnea); pada sebagian besar pasien (50% kasus) ditemukan keluhan sesak napas.
-Demam berulang
Kelainan Fisis
- jari tabuh
- tanda-tanda kor pulmonal kronik maupun payah jantung kanan (kasus yang berat dan lanjut)
- ronki basah
Apabila bagian paru yang diserang amat luas serta kerusakannya hebat, dapat menimbulkan kelainan berikut :
- terjadi retraksi dinding dada
- berkurangnya gerakan dada daerah yang terkena
- penggeseran mediastinum ke daerah paru yang terkena.
- Wheezing sering ditemukan apabila terjadi obstruksi bronkus.
Tanda-tanda fisis umum yang dapat ditemukan meliputi sianosis, jari tabuh,
manifestasi klinis komplikasi bronkiektasis. Pada kasus yang berat dan lanjut dapat ditemukan tanda-tanda kor pulmonal kronik maupun payah jantung kanan.
Pada bronkiektasis biasanya ditemukan ronki basah yang jelas pada lobus bawah paru yang terkena dan keadaaannya menetap dari waktu ke waktu, atau ronki basah ini hilang sesudah pasien mengalami drainase postural dan timbul lagi di waktu yang lain. Apabila bagian paru yang diserang amat luas serta kerusakannya hebat, dapat menimbulkan kelainan berikut : terjadi retraksi dinding dada dan berkurangnya gerakan dada daerah yang terkena serta dapat terjadi penggeseran mediastinum ke daerah paru yang terkena. Wheezing sering ditemukan apabila terjadi obstruksi bronkus.
Pemeriksaan Penunjang
Laboratorium;
- Anemia infeksi kronik
- leukositosis infeksi supuratif
- Urin umumnya normal, ada komplikasi amiloidosis proteinuria
- kultur sputum dan uji sensitivitas terhadap antibiotik perlu dilakukan, apabila ada kecurigaan adanya infeksi sekunder.
- Perubahan sputum dari wrna putih jernih menjadi kuning atau hijau infeksi sekunder
Radiologis;
- gambaran radiologi khas untuk bronkiektasis honey comb appearance
- kadang juga terdapat bercak-bercak pneumonia
- fibrosis atau kolaps (atelektasis)
- kadang-kadang gambaran seperti pada paru normal.
Diagnosis
Kadang-kadang sukar ditegakkan walaupun sudah dilakukan pemeriksaan lengkap. Diagnosis penyakit ini kadang-kadang mudah diduga yaitu hanya dengan anamnesis saja. Diagnosis pasti bronkiektsis dapat ditegakkan apabila telah ditemukan adanya dilatasi dan nekrosis dinding bronkus dengan prosedur pemeriksaan bronkografi dan melihat bronkogram yang ditetapkan.
Komplikasi
1.Bronkitis kronik
2.Pneunomia dengan atau tanpa atelektasis
3.Pleuritis
4.Efusi pleura atau empiema (jarang)
5.Abses metastasis di otak
6.Hemoptisis
7.Sinusitis
8.Kor pulmonal kronik
9.Kegagalan pernafasan
10.Amiloidosis
Penatalaksanaan
Terdiri atas dua kelompok yaitu pengobatan konservatif dan pengobatan pembedahan.
Pengobatan konservatif terdiri daripada :
1.Pengelolaan umum
- menciptakan lingkungan yang baik dan tepat bagi pasien
- memperbaiki drainase secret bronkus
- melakukan drainase postural
- Mencairkan sputum yang kental
- Mengatur posisi tempat tidur pasien
- Mengontrol infeksi saluran nafas
2.Pengelolaan khusus
- kemoterapi pada bronkiektasis
- drainase secret dengan bronkoskop
- Pengobatan simptomatik
- pengobatan obstruksi bronkus
- pengobatan hipoksia
- pengobatan hemoptisis
- pengobatan demam
- pengobatan pembedahan
Pencegahan
- pengobatan dengan antibiotic atau cara-cara lain secara tepat terhadap semua bentuk pneumonia yang timbul pada anak, akan dapat mencegah (mengurangi) timbulnya bronkiektasis.
- Tindakan vaksinasi terhadap pertusis dan lain-lain (influenza, pneumonia) pada anak dapat pula diartikan sebagai tindakan preventif terhadap timbulnya bronkiektasis.
Prognosis
Prognosis pasien bronkiektasis tergantung pada berat ringannya serta luasnya penyakit waktu pasien berobat pertama kali. Pemilihan pengobatan secara tepat (konservatif ataupun pembedahan) dapat memperbaiki prognosis penyakit.
Pada kasus-kasus yang berat dan tidak diobati, prognosisnya jelek, survivalnya tidak akan lebih dari 5-15 tahun. Kematian pasien tersebut biasanya karena pneumonia, empiema, payah jantung kanan, hemoptisis, dan lain-lain. Pada kasus-kasus tanpa komplikasi bronchitis kronik berat dan difus biasanya disabilitasnya yang ringan.
TB PARU
Penyakit paru yang disebabkan oleh infeksi mycobacterium tuberculosis dan mycobacterium bovis (jarang). Selain itu juga dikarenakan oleh daya tahan tubuh yang rendah. Kuman tuberculosis berbentuk batang, tahan terhadap pewarnaan tahan asam, mati pada sinar UV langsung, hidup pada tempat yang lembab dan gelap.

Patogenesis :
1.TB paru primer
Kuman yang masuk ke jaringan paru dihadapi oleh netrofil lalu makrofag dan walaupun telah difagosit, kuman TB tetap bertumbuh dalam sitoplasma makrofag dan selanjutnya membentuk sarang TB pneumonia kecil di jaringan paru (Ghon focus). Sarang ini kemudian akan menimbulkan peradangan pada saluran getah bening menuju hilus dan pembesaran kelenjar getah bening hilus. Sarang primer, limfangitis lokal, dan limfadenitis regional akan membentuk kompleks primer/kompleks Ranke. Kompleks ini selanjutnya dapat :
•Sembuh tanpa cacat.
•Sembuh dengan bekas berupa garis-garis fibrotik, kalsifikasi di hilus karena kuman yang dormant.
•Komplikasi dan menyebar secara :
1)Perkontinuitatum yakni menyebar ke sekitarnya.
2)Secara bronkogen pada paru yang bersangkutan atau paru di sebelahnya. Bisa juga tertelan dengan sputum dan masuk ke usus menimbulkan TB usus.
3)Limfogen ke organ tubuh lainnya.
4)Hematogen ke organ tubuh lainnya.
2.TB sekunder (post primer)
Kuman yang dormant dapat aktif kembali dan membentuk sarang pneumonia kecil dan dalam waktu 3 minggu menjadi tuberkel(merupakan granuloma yang berisi sel histiosit dan Datia Langhans). Sarang ini kemudian dapat :
a.Direabsorbsi kembali dan sembuh tanpa cacat.
b.Meluas tapi segera menyembuh dengan serbukan jaringan fibrosis.
c.Membungkus diri menjadi keras (perkapuran).
d.Menjadi granuloma dan menghancurkan jaringan di sekitarnya dan bagian tengahnya mengalami nekrosis sehingga menjadi lembek seperti keju. Jika jaringan keju dibatukkan keluar maka terjadilah kavitas. Kavitas mula-mula dindingnya tipis tetapi lama-kelamaan dindingnya menebal karena infiltrasi jaringan fibroblas dalam jumlah besar dan disebut kavitas sklerotik.
Perkejuan dan kavitas terjadi karena hidrolisis protein lipid dan asam nukleat oleh enzim yang diproduksi makrofag dan proses berlebihan sitokin dan TNF-nya. Selanjutnya kavitas dapat :
1)Meluas kembali dan menimbulkan sarang pneumonia baru. Bila isi kavitas masuk ke arteri akan terjadi TB millier atau TB usus.
2)Memadat dan membungkus diri menjadi tuberkuloma. Tuberkuloma ini dapat mengapur dan sembuh atau aktif menjadi cair dan terjadi kavitas lagi.
3)Bersih dan sembuh (open healed cavity). Dapat menyembuh dengan membungkus diri menjadi kecil atau kadang berakhir sebagai kavitas yang terbungkus, menciut, dan berbentuk bintang (stellata shaped).
Gejala Klinis :
1.Gejala respiratorik : Batuk ≥ 3 minggu, batuk darah (hemoptisis), sesak napas, nyeri dada.
2.Gejala sistemik : Demam tidak tinggi tapi selalu berulang, malaise, keringat pada waktu malam hari, anoreksia, dan berat badan menurun.

Pemeriksaan :
1.Pemeriksaan laboratorium meliputi pemeriksaan dahak, cairan pleura, bilasan bronkus, kurasan bronkoalveolar, bilasan lambung, liquor cerebrospinal, urin, feces, dan jaringan biopsi. Pemeriksaan dilakukan dengan cara BTA, Ziehl Nielseen, biakan, dan biopsi.
Mikroskopik positif jika : - 3 kali positif
- 2 kali positif, 1 kali negatif
- 1 kali positif, 2 kali negatif. Ulang BTA 3 kali bila
hasil 1 kali positif, 2 kali negatif.
Mikroskopik negatif jika : - 3 kali negatif.
- 1 kali positif, 2 kali negatif. Ulang BTA 3 kali bila
hasil 3 kali negatif.
2.Pemeriksaan kuman dengan PCR, Becton Diskinson Diagnostik Instrument System, dan Light Producing Mycobacteriophage.
3.Pemeriksaan radiologik
Gambaran lesi TB aktif : bayangan nodular/berawan, kaviti yang lebih dari satu dan dikelilingi bayangan opak berawan/nodular, bercak millier, dan efusi pleura unilateral (umumnya).
Gambaran lesi TB inaktif : fibrostik, kalsifikasi, kompleks Ranke, dan penebalan pleura.
Luluh paru (destroyed lung) : kerusakan jaringan paru yang berat, sulit untuk menilai aktivitas penyakit, dan perlu pemeriksaan bakteriologik untuk memastikan aktivitas proses penyakit.
4.Uji tuberkulin
Penatalaksanaan :
Dengan obat anti tuberculosa :
1.Obat utama : Rifampisin, Isoniazid, Piranizamid, Etambutol, dan Streptomisin.
2. Obat lini kedua : Quinolon, Kanamisin, Makrolide, dan Amoksilin.
Kombinasi dosis tetap dengan Rifampisin 150 mg, INH 75 mg, Piranizamid 400 mg, dan Etambutol 275 mg.
Obat yang diberikan dapat menimbulkan resistensi karena :
2.Obat gagal mencapai kuman.
3.Kuman tidak menyerap obat.
4.Timbul strain baru yang resisten akibat mutasi misalnya dengan menghasilkan β-laktamase.
Terapi pembedahan dengan indikasi mutlak :
1.Semua penderita yang telah mendapat OAT adekuat tapi dahak BTA tetap positif.
2.Penderita batuk darah yang masif yang tidak dapat diatasi dengan cara konservatif.
3.Penderita dengan fistula bronkopleura dan empiema yang tidak dapat diatasi dengan konservatif.
Indikasi relatif terapi pembedahan :
1.Penderita dengan dahak BTA negatif disertai batuk darah berulang.
2.Kerusakan satu paru atau lobus dengan keluhan.
3.Sisa kaviti yang menetap.
BBLR (bayi dengan berat lahir rendah)
Bayi SMK (sesuai dengan masa kehamilan)yang lahir terlalu cepat dari standar normal(kurang dari 37 minggu/preterm). Sering juga disebut dengan bayipremature.
Bayi KMK Adalah bayi dengan gangguan pertumbuhan di dalam uterus. Beberapa istilah juga digunakan, antara lain pseudopremature, dysmature, small for dates, SGA, IUGR, chronic fetal distress, fetal malnutrition syndrome.
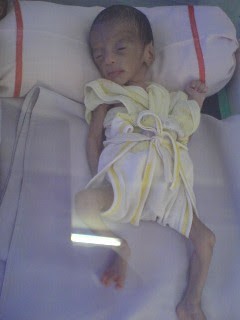
Kasus BBLR memiliki dua bentuk:
1.Proporsional: lingkar kepala, panjang badan, dan berat dalam proporsi yang seimbang, tetapi keseluruhannya masih di bawah masa gestasi yang sebenarnya. Distress terjadi dalam jangka waktu yang lama, berbulan-bulan sebelum bayi lahir.
2.Disproporsional: panjang badan dan lingkar kepala dalam ukuran yang normal, tetapi berta badan masih di bawah masa gestasi (tidak proporsional dengan panjang badan). Distress terjadi beberapa minggu sampai beberapa hari sebelum bayi lahir.
Etiologi:
1.Faktor ibu:hipertensi, penyakit kronik, perokok, toksemia, hipoksia, gizi buruk, drug, alkohol
2.Faktor internal uterus dan plasenta: kelainan pembuluh darah, inseri plasenta abnorma, infark plasenta, uterus bikornis, transfusi dari kembar, sebagian plasenta lepas
3.Faktor janin: ganda, kelainan kromosom, cacat bawaan, infeksi,
4.Lingkungan: sosial ekonomi,
5.Tidak diketahui

Komplikasi:
1.Aspirasi mekonium dan Pneumothoraks
2.Hipoglikemia
3.Asfiksia neonatorum
4.Hipotermi
5.Cacat bawaan
Penata laksanaan
Pada dasarnya sama dengan penanganan bayi pada umumnya, namun perlu diperhatikan:
1.Bayi lebih banyak membutuhkan kalori
2.Tracheal washing pada bayi yang diduga akan menderita aspirasi mekonium
Selasa, 03 Maret 2009
PNEUMONIA
Pneumonia pada anak merupakan infeksi yang serius dan banyak diderita anak-anak di seluruh dunia yang secara fundamental berbeda dengan pneumonia pada dewasa. Insidens puncak pada umur 1-5 tahun dan menurun dengan bertambahnya usia anak. Mortalitas disebabkan oleh bakteri Streptococcus pneumonia dan Staphylococcus aureus, tetapi di Negara berkembang juga berkaitan dengan malnutrisi dan kurangnya akses perawatan. Dari data mortalitas tahun 1990, pneumonia merupakan seperempat penyebab kematian pada anak di bawah 5 tahun dan 80% terjadi di negara berkembang.
Patofisiologi
Paru terlindung dari infeksi melalui beberapa mekanisme : filtrasi partikel di hidung, pencegahan aspirasi dengan refleks epiglotis, ekspulsi benda asing melalui refleks batuk, pembersihan ke arah kranial oleh mukosilier, fagositosis kuman oleh makrofag alveolar, netralisasi kuman oleh substansi imun lokal dan drainase melalui sistem limfatik. Faktor predisposisi pneumonia : aspirasi, gangguan imun, septisemia, malnutrisi, campak, pertusis, penyakit jantung bawaan, gangguan neuromuskular, kontaminasi perinatal dan gangguan klirens mukus/sekresi seperti pada fibrosis kistik , benda asing atau disfungsi silier.
Mikroorganisme mencapai paru melalui jalan nafas, aliran darah, aspirasi benda asing, transplasental atau selama persalinan pada neonatus. Umumnya pneumonia terjadi akibat inhalasi atau aspirasi mikroorganisme, sebagian kecil terjadi melalui aliran darah (hematogen). Secara klinis sulit membedakan pneumonia bakteri dan virus. Bronkopneumonia merupakan jenis pneumonia tersering pada bayi dan anak kecil. Pneumonia lobaris lebih sering ditemukan dengan meningkatnya umur. Pada pneumonia yang berat bisa terjadi hipoksemia, hiperkapnea, asidosis respiratorik, asidosis metabolik dan gagal nafas.

Diagnosis
Anamnesis
Gejala yang timbul biasanya mendadak tetapi dapat didahului dengan infeksi saluran nafas akut bagian atas. Gejalanya antara lain
a. batuk,
b. demam tinggi terus menerus,
c. sesak,
d. kebiruan disekitar mulut,
e. menggigil (pada anak),
f. kejang (pada bayi), dan
g. nyeri dada
h. Biasanya anak lebih suka berbaring pada sisi yang sakit.
Pemeriksaan fisis
Tanda yang mungkin ada adalah
a. suhu 390 C,
b. dispnea : inspiratory effort ditandai dengan takipnea,
c. retraksi (chest indrawing),
d. nafas cuping hidung, dan
e. sianosis.
f. Gerakan dinding toraks dapat berkurang pada daerah yang terkena, perkusi normal atau redup.
g. Pada pemeriksaan auskultasi paru dapat terdengar suara nafas utama melemah atau mengeras, suara nafas tambahan berupa ronki basah halus di lapangan paru yang terkena.
Pemeriksaan penunjang
• Pada pemeriksaan darah tepi dapat terjadi leukositosis dengan hitung jenis bergeser ke kiri.
• Bila fasilitas memungkinkan pemeriksaan analisis gas darah menunjukkan keadaan hipoksemia (karena ventilation perfusion mismatch). Kadar PaCO2 dapat rendah, normal atau meningkat tergantung kelainannya. Dapat terjadi asidosis respiratorik, asidosis metabolik, dan gagal nafas.
• Pemeriksaan kultur darah jarang memberikan hasil yang positif tetapi dapat membantu pada kasus yang tidak menunjukkan respon terhadap penanganan awal.
• Pada foto dada terlihat infiltrat alveolar yang dapat ditemukan di seluruh lapangan paru. Luasnya kelainan pada gambaran radiologis biasanya sebanding dengan derajat klinis penyakitnya, kecuali pada infeksi mikoplasma yang gambaran radiologisnya lebih berat daripada keadaan klinisnya. Gambaran lain yang dapat dijumpai :
a. Konsolidasi pada satu lobus atau lebih pada pneumonia lobaris
b. Penebalan pleura pada pleuritis
c. Komplikasi pneumonia seperti atelektasis, efusi pleura, pneumomediastinum, pneumotoraks, abses, pneumatokel
Penatalaksanaan
1. Indikasi MRS :
a. Ada kesukaran nafas, toksis
b. Sianosis
c. Umur kurang 6 bulan
d. Ada penyulit, misalnya :muntah-muntah, dehidrasi, empiema
e. Diduga infeksi oleh Stafilokokus
f. Imunokompromais
g. Perawatan di rumah kurang baik
h. Tidak respon dengan pemberian antibiotika oral
2. Pemberian oksigenasi : dapat diberikan oksigen nasal atau masker, monitor dengan pulse oxymetry. Bila ada tanda gagal nafas diberikan bantuan ventilasi mekanik.
3. Pemberian cairan dan kalori yang cukup (bila perlu cairan parenteral). Jumlah cairan sesuai berat badan, kenaikan suhu dan status hidrasi.
4. Bila sesak tidak terlalu hebat dapat dimulai diet enteral bertahap melalui selang nasogastrik.
5. Jika sekresi lendir berlebihan dapat diberikan inhalasi dengan salin normal
6. Koreksi kelainan asam basa atau elektrolit yang terjadi.
7. Pemilihan antibiotik berdasarkan umur, keadaan umum penderita dan dugaan penyebab Evaluasi pengobatan dilakukan setiap 48-72 jam. Bila tidak ada perbaikan klinis dilakukan perubahan pemberian antibiotik sampai anak dinyatakan sembuh. Lama pemberian antibiotik tergantung : kemajuan klinis penderita, hasil laboratoris, foto toraks dan jenis kuman penyebab :
• Stafilokokus : perlu 6 minggu parenteral
• Haemophylus influenzae/Streptokokus pneumonia : cukup 10-14 hari
Pada keadaan imunokompromais (gizi buruk, penyakit jantung bawaan, gangguan neuromuskular, keganasan, pengobatan kortikosteroid jangka panjang, fibrosis kistik, infeksi HIV), pemberian antibiotik harus segera dimulai saat tanda awal pneumonia didapatkan dengan pilihan antibiotik : sefalosporin generasi 3.
Dapat dipertimbangkan juga pemberian :
• Kotrimoksasol pada Pneumonia Pneumokistik Karinii
• Anti viral (Aziclovir , ganciclovir) pada pneumonia karena CMV
• Anti jamur (amphotericin B, ketokenazol, flukonazol) pada pneumonia karena jamur
• Imunoglobulin
Komplikasi
• Pleuritis
• Efusi pleura/ empiema
• Pneumotoraks
• Piopneumotoraks
• Abses paru
• Gagal nafas
Pencegahan
a. Pemberian imunisasi
b. menghindari factor paparan asap rokok dan polusi udara,
c. membatasi penularan terutama di rumah sakit misalnya dengan membiasakan cuci tangan dan penggunaan sarung tangan dan masker,
d. isolasi penderita,
e. menghindarkan bayi/anak kecil dari tempat keramaian umum,
f. pemberian ASI,
g. menghindarkan bayi/anak kecil dari kontak dengan penderita ISPA.
BRONKHITIS
Pada anak-anak, bronchitis akut biasanya terjadi berkaitan dengan infeksi virus pada saluran pernafasan. Gejala dari bronchitis akut biasanya meliputi batuk produktif dan nyeri retrosternal pada saat batuk atau menarik nafas dalam. Pada umumnya, bronchitis akut tidak menular, dengan sembuh total dalam 10-14 hari setelah onset gejala.
Bronchitis kronik
merupakan inflamasi berulang dan degenerasi bronkus yang bisa berhiubungan dengan infeksi aktif. Bronchitis kronik dapat merupakan proses dasar dari suatu penyakit, seperti asma, fibrosis kistik, sindrom diskinesia silia, aspirasi benda asing, atau paparan terhadap iritan jalan nafas. Pada orang dewasa, dikatakan bronchitis kronik apabila terdapat batuk kronik dan pembentukan sputum selama sedikitnya 3 bulan dalam setahun, sekurang-kurangnya dalam dua tahun berturut-turut.
Patofisiologi
Bronchitis akut terjadi karena adanya respon inflamasi dari membrane mukosa bronkus. Pada orang dewasa, bronchitis kronik terjadi akibat hipersekresi mucus dalam bronkus karena hipertrofi kelenjar submukosa dan penambahan jumlah sel goblet dalam epitel saluran nafas. Pada sebagian besar pasien, hal ini disebabkan oleh paparan asap rokok. Pembersihan mukosiliar menjadi terhambat karena produksi mucus yang berlebihan dan kehilangan silia, menyebabkan batuk produktif.
Pada anak-anak, bronchitis kronik disebabkan oleh respon endogen, trauma akut saluran pernafasan, atau paparan allergen atau iritan secara terus-menerus. Saluran nafas akan dengan cepat merespon dengan bronkospasme dan batuk, diikuti inflamasi, udem, dan produksi mucus.
Apabila terjadi paparan secara kronik terhadap epithelium pernafasan, seperti aspirasi yang rekuren atau infeksi virus berulang, dapat menyebabkan terjadinya bronchitis kronik pada anak-anak. Bakteri pathogen yang paling banyak menyebabkan infeksi salurang respirasi bagian bawah pada anak-anak adalah Streptococcus pneumoniae. Haemophilus influenzae dan Moraxella catarrhalis dapat pathogen pada balita (umur <5 tahun), sedangkan Mycoplasma pneumoniae pada anak usia sekolah (umur >5-18 tahun).

Frekuensi
Bronchitis, baik akut maupun kronik, merupakan satu dari 5 penyebab untuk kunjungan anak ke dokter. Bonkitis akut paling banyak terjadi pada anak kurang dari 2 tahun, dengan puncak lain terlihat pada kelompok anak usia 9-15 tahun. Kemudian bronchitis kronik dapat mengenai orang dengan semua umur namun lebih banyak pada orang diatas 45 tahun.
Penyebab
Bronchitis kronik dapat disebabkan oleh serangan bronchitis akut yang berulang, yang dapat melemahkan dan mengiritasi bronkus, dan pada akhirnya menyebabkan bronchitis kronik. Penyebab umum untuk bronchitis akut dan kronik pada anak adalah sebagai berikut.
• Infeksi virus ; adenovirus, influenza, parainfluenza, respiratory syncytial virus, rhinovirus, coxsackievirus, herpes simplex virus.
• Infeksi bakteri : S pneumonia, M catarrhalis, H influenza, Chlamydia pneumoniae (Taiwan acute respiratory [TWAR] agent), Mycoplasma species.
• Polusi udara, seperti merokok.
• Alergi
• Aspirasi kronik atau refluks gastrointestinal
• Infeksi fungi
Diagnosis
Tes Laboratorium
- untuk pasien anak yang diopname, dilakukan tes C-reactive protein, kultur pernafasan, kultur darah, kultur sputum, dan tes serum agglutinin untuk membantu mengklasifikasikan penyebab infeksi apakah dari bakteri atau virus.
- Untuk anak yang diopname dengan kemungkinan infeksi Chlamydia, mycoplasma, atau infeksi virus saluran pernafasan bawah, lakukan pemeriksaan sekresi nasofaringeal untuk membantu pemilihan antimikroba yang cocok. Serum IgM mungkin dapat membantu.
- Untuk anak yang telah diintubasi, ambil specimen dari secret pernafasan dalam untuk pewarnaan gram, tes antigen ahlamydia dan virus, dan kultur bakteri dan virus.
- respon terhadap pemberian kortikosteroid dosis tinggi setiap hari dapat dipertimbangkan diagnose dan terapi untuk konfirmasi asma.
- Tes keringat yang negative dengan menggunakan pilocarpine iontophoresis dapat mengeluarkan kemungkinan fibrosis kistik.
- Untuk anak yang diduga mengalami imunodefisiensi, pengukuran serum immunoglobulin total, subkelas IgG, dan produksi antibodi spesifik direkomendasikan untuk menegakkan diagnosis.
Tes Pencitraan
• Dapat dijumpai temuan abnormal seperti atelektasis, hiperinflasi, dan penebalan peribronkial.
• Konsolidasi fokal biasanya tidak nampak.
Tes Lainnya
Tes fungsi paru dapat memperlihatkan obstruksi jalan nafas yang reversible dengan menggunakan bronkodilator.
Penatalaksanaan
Terapi Medikasi
Terapi ini bertujuan untuk memastikan agar anak mendapat oksigenasi yang cukup.
- bronkitis akut
Biasanya digunakan antipiretik dan analgesic. Antitusif dan ekspektoran biasa diberikan namun tidak membantu. Penggunaan bronkodilator, percobaan dengan inhalasi albuterol dapat melegakan gejala untuk beberapa pasien.
- bronchitis kronik
Penggunaan bronkodilator perlu dipertimbangkan,baik beta adrenergic agonist, seperti albuterol atau metaproterenol, atau teofilin bisa efektif. Agen beta adrenergic lebih kurang toksisitasnya, lebih cepat bekerja daripada teofilin. Inhalasi kortikosteroid bisa efektif.
o Obat analgesic dan anti piretik ; digunakan untuk mengontrol demam, myalgia, dan arthralgia.
Acetaminophen ; pilihan obat untuk rasa nyeri untuk pasien yang tidak bisa menggunakan aspirin atau NSAIDs.
Ibuprofen ; pilihan obat untuk rasa nyeri ringan hingga sedang jika tidak ada kontraindikasi. Menghambat reaksi inflamasi dan rasa nyeri, kemungkinan dengan menurunkan aktivitas siklooksigenase yang menghambat sintesis prostaglandin.
a. Kortikosteroid sistemik ; obat ini digunakan untuk jangka pendek (3-10 hari) untuk mengontrol episode asma akut yang tidak terkontrol dengan baik.
b. Bronkodilator ; dapat menurunkan gejala bronchitis. Contoh : albuterol sulfat.
c. Antivirus ; vaksinasi influenza untuk melindungi tubuh dari influenza A dan B, karena itu memberikan proteksi yang lebih untuk bronchitis.
Diet
Meningkatkan pemberian makanan secara oral pada pasien dengan demam.
Aktivitas
Minta pasien untuk beristirahat hingga demamnya turun
Terapi lanjutan
a. Jika terapi antiinflamasi sudah dimulai, lanjutkan terapi hingga gejala menghilang paling kurang 1 minggu. Bronkodilator bisa diberikan jika diperlukan.
b. Penatalaksanaan akut dapat dihentikan apabila gejala sudah menghilang, temuan normal pada pemeriksaan fisik, dan fungsi paru normal.
c. Pasien yang didiagnosis dengan asma dapat diberikan terapi “controller”, yaitu inhalasi terapi kortikosteroid, antihistamin, dan inhibitor leukotrin setiap hari.
d. Pasien dengan hipogammaglobulinemia memerlukan terapi pengganti.
Komplikasi
- Bronkiektasis
- Bronkopneumonia
- Gagal nafas akut
Prognosis
a. Bronchitis akut biasanya sembuh total, dengan prognosis yang bagus.
b. Pasien dengan bronchitis kronik dan didiagnosis asma, penyakit struktur saluran nafas, atau imunodefisiensi perlu pengawasan secara teratur untuk meminimalkan kerusakan paru dan perkembangan menjadi penyakit paru kronik yang ireversibel.
ASBESTOSIS
Penyakit ini terjadi akibat inhalasi debu asbes, menimbulkan penumokoniosis yang ditandai oleh fibrosis paru. Paparan dapat terjadi di therah industri dan tambang, juga bisa timbul pada daerah sekitar pabrik atau tambang yang udaranya terpolusi oleh debu asbes. Pekerja yang dapat terkena asbestosis adalah yang bekerja di tambang, penggilingan, transportasi, pedagang, pekerja kapal dan pekerja penghancur asbes.
Pada stadium awal mungkin tidak ada gejala meskipun foto toraks menunjukkan gambaran asbestosis atau penebalan pleura. Gelaja utama adalah sesak napas yang pada awalnya terjadi pada waktu aktivitas. Pada stadium akhir gejala yang umum adalah sesak pada saat istirahat, batuk dan penurunan berat badan. Sesak napas terus memburuk meskipun penderita dijauhkan dari paparan asbes; 15 tahun sesudah awal penyakit biasanya terjadi kor pulmonal dan kematian. Penderita sering mengalami infeksi saluran napas; keganasan pada brunkus, gastrointestinal dan pleura sering menjadi penyebab kematian
PEMERIKSAAN FISIS
Pada stadium awal pemeriksaan fisis tidak banyak menunjukkan kelainan, akibat fibrosis difus dapat terdengar ronki basah di lobus bawah bagian posterior. Bunyi ini makin jelas bila terjadi bronkiektasis akibat distorsi paw yang luas karena flbrosis. Jan tabuh (clubbing) senng ditemukan pada asbestosis
PEMERIKSAAN RADIOLOGIS
Perubahan pada foto toraks lebih jelas pada bagian tengah dan bawah paw, dapat berupa bercak difus atau bintik-bintik yang patht, bayangan jantung sering menjadi kabur. Diafagma dapat meninggi pada stadium lanjut karena paw mengecil. Penebalan pleura biasanya terjadi biral, terlihat di daerah tengah dan bawah terutama bila timbul kalsifikasi. Bila proses lanjut terlihat gambaran sarang tawon di lobus bawah. Mungkin ditemukan keganasan bronkus atau mesotelioma. Berbeda dengan penumokoniosis batubara dan silikosis yang penderitanya dapat mempunyai gejala sesak napas tanpa kelainan foto toraks
PEMERIKSAAN FAAL PARU
Pemeriksaan faal paru menunjukkan kelainan restriksi meskipun tidak ada gejala pada sebagian penderita terdapat kelainan obsiruksi. Kapasitas difusi dan komplians paru menurun, pada tahap lanjut terjadi hipoksemia
BIOPSI PARU
Biopsi paru mungkin perlu pada kasus tertentu untuk menegakkan diagnosis. Biopsi paru transbronkial hendaklah dilakukan untuk mendapakatan jaringan paru. Pemeriksaan bronkoskopi juga berguna menyingkirkan atau mengkonfirmasi adanya karsinoma bronkus yang terdapat bersamaan
PENGOBATAN DAN PENCEGAHAN
Tidak ada pengobatan spesifik dan efektif pada penyakit paru yang disebabkan oleh debu industri. Penyakit biasanya memberikan gejala bila kelainan telah lanjuL Pada silikosis dan asbestosis bila diagnosis telah ditegakkan penyakit dapat terus
berlanjut menjadi fibrosis masif meskipun paparan dihilangkan. Bila faal paru telah menunjukkan kelainan obstruksi pada bronkitis industri, berarti kelainan telah menjadi
ireversibel
Pengobatan umumnya bersifat simptomatis, yaitu mengurangi gejala. Obat lain yang diberikan bersifat suportif
Tindakan pencegahan merupakan tindakan yang paling panting pada penatalaksanaan penyakit paru akibat debu industri. Berbagai tindakan pencegahan perlu dilakukan untuk mencegah timbulnya penyakit atau mengurangi laju penyakit. Perlu diketahui apakah pada suatu industri atau tempat kerja ada zat-zat yang dapat menimbulkan kelainan pada paru. Kadar debu pada tempat kerja diturunkan serendah mungkin dengan memperbaiki teknik pengolahan bahan, misalnya pemakaian air untuk mengurangi debu yang berterbangan. Bila kadar debu tetap tinggi pekerja diharuskan memakai alat pelindung. Pemeriksaan faal paru dan radiologi sebelum seorang menjadi pekerja dan pemeriksaan secara berkala untuk deteksi dini kelainan yang timbul. Bila seseorang telah mendenita penyakit, memindahkan ke tempat yang tidak terpapar mungkin dapat mengurangi laju penyakit
Pekerja hendaklah berhenti merokok terutama bila bekerja pada tempat-tempat yang mempunyai risiko terjadi penyakit bronkitis idustri dan kanker paru, karena asap rokok thpat meninggikan risiko timbulnya penyakit
Penderita yang atopik idealnya dianjurkan menghindari tempat yang jelas thpat mencetuskan serangan asma, seperti produksi sutra, deterjen, dan pekerjaan yang mempunyai paparan garam platinum. Industri dan tempat kerja yang mempunyai risiko tinggi menimbulkan serangan asma hendaklah tidak menenima pegawai yang atopik. Pekerja yang mendenita asma kerja hendaklah dihindari dan paparan zat di tempat kerja
SILIKOSIS
Penyakit ini terjadi karena inhalasi dan retensi debu yang mengandung kristalin silikon dioksida atau silika bebas (S1, S2).
Pada berbagai jenis pekerjaan yang berhubungan dengan silika penyakit ini dapat terjadi, seperti pada pekerja
1. Pekerja tambang logam dan batubara
2. Penggali terowongan untuk membuat jalan
3. Pemotongan batu seperti untuk patung, nisan
4. Pembuat keramik dan batubara
5. Penuangan besi dan baja
6. Industri yang memakai silika sebagai bahan misalnya
pabrik amplas dan gelas.
7. Pembuat gigi enamel
8. Pabrik semen
Usaha untuk menegakkan diagnosis silikosis secara dini sangat penting, oleh karena penyakit dapat terus berlanjut meskipun paparan telah dihindari. Pada penderita silikosis insidens tuberkulosis lebih tinggi dari populasi umum
Secara klinis terdapat 3 bentuk silikosis, yaitu silikosis akut, silikosis kronik dan silikosis terakselerasi
Silikosis Akut
Penyakit dapat timbul dalam beberapa minggu, bila seseorang terpapar silika dengan konsentrasi sangat tinggi. Perjalanan penyakit sangat khas, yaitu gejala sesaic napas yang progesif, demam, batuk dan penurunan berat badan setelah paparan silika konsentrasi tingi dalam waktu relatif singkat. Lama paparan berkisar antara beberapa minggu sampai 4 atau 5 tahun.
PEMERIKSAAN FAAL PARU
Kelainan faal paru yang timbul adalah restriksi berat dan hipoksemi disertai penurunan kapasitas difusi.
PEMERIKSAAN RADIOLOGIS
Pada foto toraks tampak fibrosis interstisial difus, fibrosis kemuclian berlanjut dan terdapat pada lobus tengah dan bawah membentuk djffuse ground glass appearance mirip edema paru
Silikosis Kronik
Kelainan pada penyakit ini mirip dengan pneumokoniosis pekerja tambang batubara, yaitu terdapat nodul yang biasanya dominan di lobus atas. Bentuk silikosis kronik paling sering ditemukan, terjadi setelah paparan 20 sampai 45 tahun oleh kadar debu yang relatif rendah. Pada stadium simple, nodul di paru biasanya kecil dan tanpa gejala atau minimal. Walaupun paparan tidak ada lagi, kelainan paru dapat menjadi progresif sehingga terjadi fibrosis yang masif
PEMERIKSAAN RADIOLOGIS
Pada silikosis kronik yang sederhana, foto toraks menunjukkan nodul terutama di lobus atas dan mungkin disertai klasifikasi. Pada bentuk lanjut terthpat masa yang besar yang tampak seperti sayap malaikat (angel's wing). Sering terjadi reaksi pleura pada lesi besar yang padat. Kelenjar hilus biasanya membesar dan membentuk bayangan egg shell calcification
PEMERIKSAAN FAAL PARU
Jika fibrosis masif progresif terjadi, volume paru berkurang dan bronkus mengalami distorsi. Faal paw menunjukkan gangguan restriksi, obstruksi atau campuran. Kapasitasdifusi dan komplians menurun. Timbul gejala sesak napas, biasa disertai batuk dan produksi sputum. Sesak pada awalnya terjadi pada saat aktivitas, kemudian pada waktu istirahat dan akhirya timbul gagal kardiorespirasi
Silikosis Terakselerasi
Bentuk kelainan ini serupa dengan silikosis kronik, hanya perjalanan penyakit lebih cepat dari biasanya, menjadi fibrosis masif, sering terjadi infeksi mikobakterium tipikal atau atipik. Setelah paparan 10 tahun sering terjadi hipoksemi yang berakhir dengan gagal napas.
EMFISEMA PARU
GEJALA
• Pada awal gejalanya serupa dengan bronkhitis Kronis
• Napas terengah-engah disertai dengan suara seperti peluit
• Dada berbentuk seperti tong, otot leher tampak menonjol, penderita sampai membungkuk
• Bibir tampak kebiruan
• Berat badan menurun akibat nafsu makan menurun
• Batuk menahun
PENYEBAB
• Bronkhitis Kronis yang berkaitan dengan merokok
• Mengisap asap rokok/debu
• Pengaruh usia
KOMPLIKASI
• Sering mengalami infeksi ulang pada saluran pernapasan
• Daya tahan tubuh kurang sempurna
• Proses peradangan yang kronis di saluran napas
• Tingkat kerusakan paru makin parah
YANG DAPAT ANDA LAKUKAN
• Konsultasi ke dokter
• Minum obat untuk mengatasi kesulitan bernapas (resep dokter)
• Bila anda merokok, berhenti merokok untuk seterusnya
• Menurunkan berat badan
TINDAKAN DOKTER
• Memastikan diagnosa dan menyingkirkan kemungkinan penyebab lain dari kesulitan di atas
• Mengatasi infeksi saluran napas
• Membuat resep bronkhodilator(pelebaran saluran pernapasan)
• Menganjurkan opname
• Mengatasi komplikasi
• Menganjurkan pemakaian tabung oksigen
PENCEGAHAN
• Berhenti merokok
• Patuhi perturan keamanan di tempat kerja seperti memakai masker
BRONKIOLITIS
EPIDEMIOLOGI. Bronkiolitis terutama disebabkan oleh Respiratory Syncitial Virus (RSV), 60–90% dari kasus, dan sisanya disebabkan oleh virus Parainfluenzae tipe 1,2, dan 3, Influenzae B, Adenovirus tipe 1,2, dan 5, atau Mycoplasma. RSV adalah penyebab utama bronkiolitis dan merupakan satu-satunya penyebab yang dapat menimbulkan epidemi. Hayden dkk (2004) mendapatkan bahwa infeksi RSV menyebabkan bronkiolitis sebanyak 45%-90% dan menyebabkan pneumonia sebanyak 40%.
Bronkiolitis sering mengenai anak usia dibawah 2 tahun dengan insiden tertinggi pada bayi usia 6 bulan.1,3 Pada daerah yang penduduknya padat insiden bronkiolitis oleh karena RSV terbanyak pada usia 2 bulan. Makin muda umur bayi menderita bronkiolitis biasanya akan makin berat penyakitnya. Bayi yang menderita bronkiolitis berat mungkin oleh karena kadar antibodi maternal (maternal neutralizing antibody) yang rendah. Selain usia, bayi dan anak dengan penyakit jantung bawaan, bronchopulmonary dysplasia, prematuritas, kelainan neurologis dan immunocompromized mempunyai resiko yang lebih besar untuk terjadinya penyakit yang lebih berat. Insiden infeksi RSV sama pada laki-Iaki dan wanita, namun bronkiolitis berat lebih sering terjadi pada laki-Iaki.
PATOGENESIS DAN PATOFISIOLOGI. RSV adalah single stranded RNA virus yang berukuran sedang (80-350nm), termasuk paramyxovirus. Terdapat dua glikoprotein permukaan yang merupakan bagian penting dari RSV untuk menginfeksi sel, yaitu protein G (attachment protein )yang mengikat sel dan protein F (fusion protein) yang menghubungkan partikel virus dengan sel target dan sel tetangganya. Kedua protein ini merangsang antibodi neutralisasi protektif pada host. Terdapat dua macam strain antigen RSV yaitu A dan B. RSV strain A menyebabkan gejala yang pernapasan yang lebih berat dan menimbulkan sekuele. Masa inkubasi RSV 2 - 5 hari. Virus bereplikasi di dalam nasofaring kemudian menyebar dari saluran nafas atas ke saluran nafas bawah melalui penyebaran langsung pada epitel saluran nafas dan melalui aspirasi sekresi nasofaring. RSV mempengaruhi sistem saluran napas melalui kolonisasi dan replikasi virus pada mukosa bronkus dan bronkiolus yang memberi gambaran patologi awal berupa nekrosis sel epitel silia. Nekrosis sel epitel saluran napas menyebabkan terjadi edema submukosa dan pelepasan debris dan fibrin kedalam lumen bronkiolus .
Virus yang merusak epitel bersilia juga mengganggu gerakan mukosilier, mukus tertimbun di dalam bronkiolus . Kerusakan sel epitel saluran napas juga mengakibatkan saraf aferen lebih terpapar terhadap alergen/iritan, sehingga dilepaskan beberapa neuropeptida (neurokinin, substance P) yang menyebabkan kontraksi otot polos saluran napas. Pada akhirnya kerusakan epitel saluran napas juga meningkatkan ekpresi Intercellular Adhesion Molecule-1 (ICAM-1) dan produksi sitokin yang akan menarik eosinofil dan sel-sel inflamasi. Jadi, bronkiolus menjadi sempit karena kombinasi dari proses inflamasi, edema saluran nafas, akumulasi sel-sel debris dan mukus serta spasme otot polos saluran napas.Adapun respon paru ialah dengan meningkatkan kapasitas fungsi residu, menurunkan compliance, meningkatkan tahanan saluran napas, dead space serta meningkatkan shunt. Semua faktor-faktor tersebut menyebabkan peningkatan kerja sistem pernapasan, batuk, wheezing, obstruksi saluran napas, hiperaerasi, atelektasis, hipoksia, hiperkapnea, asidosis metabolik sampai gagal napas. Karena resistensi aliran udara saluran nafas berbanding terbalik dengan diameter saluran napas pangkat 4, maka penebalan dinding bronkiolus sedikit saja sudah memberikan akibat cukup besar pada aliran udara. Apalagi diameter saluran napas bayi dan anak kecil lebih sempit. Resistensi aliran udara saluran nafas meningkat pada fase inspirasi maupun pada fase ekspirasi.
Selama fase ekspirasi terdapat mekanisme klep hingga udara akan terperangkap dan menimbulkan overinflasi dada. Volume dada pada akhir ekspirasi meningkat hampir 2 kali di atas normal. Atelektasis dapat terjadi bila obstruksi total.Anak besar dan orang dewasa jarang mengalami bronkiolitis bila terserang infeksi virus. Perbedaan anatomi antara paru-paru bayi muda dan anak yang lebih besar mungkin merupakan kontribusi terhadap hal ini. Respon proteksi imunologi terhadap RSV bersifat transien dan tidak lengkap. Infeksi yang berulang pada saluran napas bawah akan meningkatkan resistensi terhadap penyakit. Akibat infeksi yang berulang-ulang, terjadi ‘cumulatif immunity’ sehingga pada anak yang lebih besar dan orang dewasa cenderung lebih tahan terhadap infeksi bronkiolitis dan pneumonia karena RSV.
Penyembuhan bronkiolitis akut diawali dengan regenerasi epitel bronkus dalam 3-4 hari, sedangkan regenerasi dari silia berlangsung lebih lama dapat sampai 15 hari . Ada 2 macam fenomena yang mendasari hubungan antara infeksi virus saluran napas dan asma: (1) Infeksi akut virus saluran napas pada bayi atau anak keci seringkali disertai wheezing. (2) Penderita wheezing berulang yang disertai dengan penurunan tes faal paru, ternyata seringkali mengalami infeksi virus saluran napas pada saat bayi/usia muda. Infeksi RSV dapat menstimulasi respon imun humoral dan selular. Respon antibodi sistemik terjadi bersamaan dengan respon imun lokal. Bayi usia muda mempunyai respon imun yang lebih buruk.
MANIFESTASI KLINIS. Mula-mula bayi menderita gejala ISPA atas ringan berupa pilek yang encer dan bersin. Gejala ini berlangsung beberapa hari, kadang-kadang disertai demam dan nafsu makan berkurang. Kemudian timbul distres nafas yang ditandai oleh batuk paroksismal, wheezing, sesak napas. Bayi-bayi akan menjadi rewel, muntah serta sulit makan dan minum. Bronkiolitis biasanya terjadi setelah kontak dengan orang dewasa atau anak besar yang menderita infeksi saluran nafas atas yang ringan.Bayi mengalami demam ringan atau tidak demam sama sekali dan bahkan ada yang mengalami hipotermi.
Terjadi distres nafas dengan frekuensi nafas lebih dari 60 kali per menit, kadang-kadang disertai sianosis, nadi juga biasanya meningkat. Terdapat nafas cuping hidung, penggunaan otot bantu pernafasan dan retraksi. Retraksi biasanya tidak dalam karena adanya hiperinflasi paru (terperangkapnya udara dalam paru). Terdapat ekspirasi yang memanjang , wheezing yang dapat terdengar dengan ataupun tanpa stetoskop, serta terdapat crackles. Hepar dan lien teraba akibat pendorongan diafragma karena tertekan oleh paru yang hiperinflasi. Sering terjadi hipoksia dengan saturasi oksigen <92% pada udara kamar. Pada beberapa pasien dengan bronkiolitis didapatkan konjungtivitis ringan, otitis media serta faringitis.Ada bentuk kronis bronkiolitis, biasanya disebabkan oleh karena adenovirus atau inhalasi zat toksis (hydrochloric, nitric acids ,sulfur dioxide). Karakteristiknya: gambaran klinis & radiologis hilang timbul dalam beberapa minggu atau bulan dengan episode atelektasis, pneumonia dan wheezing yang berulang. Proses penyembuhan, mengarah ke penyakit paru kronis. Histopatologi: hipertrofi dan timbunan infiltrat meluas ke peribronkial, destruksi dan deorganisasi jaringan otot dan elastis dinding mukosa. Terminal bronkiolus tersumbat dan dilatasi. Alveoli overdistensi, atelektasis dan fibrosis.
DIAGNOSIS. Diagnosis bronkiolitis berdasarkan gambaran klinis, umur penderita dan adanya epidemi RSV di masyarakat . Kriteria bronkiolitis terdiri dari: (1) wheezing pertama kali, (2) umur 24 bulan atau kurang, (3) pemeriksaan fisik sesuai dengan gambaran infeksi virus misalnya batuk, pilek, demam dan (4) menyingkirkan pneumonia atau riwayat atopi yang dapat menyebabkan wheezing. Untuk menilai kegawatan penderita dapat dipakai skor Respiratory Distress Assessment Instrument (RDAI), yang menilai distres napas berdasarkan 2 variabel respirasi yaitu wheezing dan retraksi. Bila skor lebih dari 15 dimasukkan kategori berat, bila skor kurang 3 dimasukkan dalam kategori ringan.Pulse oximetry merupakan alat yang tidak invasif dan berguna untuk menilai derajat keparahan penderita. Saturasi oksigen < 95% merupakan tanda terjadinya hipoksia dan merupakan indikasi untuk rawat inap.
Tes laboratorium rutin tidak spesifik. Hitung lekosit biasanya normal. Pada pasien dengan peningkatan lekosit biasanya didominasi oleh PMN dan bentuk batang. Kim dkk (2003) mendapatkan bahwa ada subgrup penderita bronkiolitis dengan eosinofilia.17 Analisa gas darah dapat menunjukkan adanya hipoksia akibat V/Q mismatch dan asidosis metabolik jika terdapat dehidrasi.Gambaran radiologik mungkin masih normal bila bronkiolitis ringan. Umumnya terlihat paru-paru mengembang (hyperaerated). Bisa juga didapatkan bercak-bercak yang tersebar, mungkin atelektasis (patchy atelectasis ) atau pneumonia (patchy infiltrates).
Pada x-foto lateral, didapatkan diameter AP yang bertambah dan diafragma tertekan ke bawah. Pada pemeriksaan x-foto dada, dikatakan hyperaerated apabila kita mendapatkan: siluet jantung yang menyempit, jantung terangkat, diafragma lebih rendah dan mendatar, diameter anteroposterior dada bertambah, ruang retrosternal lebih lusen, iga horisontal, pembuluh darah paru tampak tersebar. Bayi-bayi dengan bronkiolitis mengalami wheezing untuk pertama kalinya, berbeda dengan asma yang mengalami wheezing berulang. Asma bronkiale merupakan diagnosis banding yang tersering. Diagnosis banding bronkiolitis adalah: asma bronkiale, pneumonia, aspirasi benda asing, refluks gastroesophageal, sistik fibrosis, gagal jantung, miokarditis .
Untuk menentukan penyebab bronkiolitis, dibutuhkan pemeriksaan aspirasi atau bilasan nasofaring. Pada bahan ini dapat dilakukan kultur virus tetapi memerlukan waktu yang lama, dan hanya memberikan hasil positif pada 50% kasus. Ada cara lain yaitu dengan melakukan pemeriksaan antigen RSV dengan menggunakan cara imunofluoresen atau ELISA. Sensitifitas pemeriksaan ini adalah 80-90%.
TATA LAKSANA. Prinsip dasar penanganan bronkiolitis adalah terapi suportif: oksigenasi, pemberian cairan untuk mencegah dehidrasi, dan nutrisi yang adekuat. Bronkiolitis ringan biasanya bisa rawat jalan dan perlu diberikan cairan peroral yang adekuat. Bayi dengan bronkiolitis sedang sampai berat harus dirawat inap. Penderita resiko tinggi harus dirawat inap, diantaranya: berusia kurang dari 3 bulan, prematur, kelainan jantung, kelainan neurologi, penyakit paru kronis, defisiensi imun, distres napas. Tujuan perawatan di rumah sakit adalah terapi suportif, mencegah dan mengatasi komplikasi, atau bila diperlukan pemberian antivirus.
Penanganan bronkiolitis: 1. Cairan dan nutrisi: adekuat, tergantung kondisi penderita 2. Oksigenasi dengan oksigen nasal atau masker, monitor dengan pulse oxymetry dan bila perlu dilakukan analisa gas darah. Bila ada tanda gagal napas diberikan bantuan ventilasi mekanik. 3. Bronkodilator: nebulasi agonis beta2: salbutamol 0,1 mg/kg BB/dosis, diencerkan dengan cairan normal saline, diberikan 4 – 6 kali per-hari 4. Steroid, pada bronkiolitis berat: deksametason 0,1-0,2 mg/kg/dosis, IV 5. Antibiotika: penyakit berat, keadaan umum kurang baik, curiga infeksi sekunder 6. Digitalisasi: bila ada tanda payah jantung Terapi OksigenOksigen harus diberikan kepada semua penderita kecuali untuk kasus-kasus yang sangat ringan. Saturasi oksigen menggambarkan kejenuhan afinitas hemoglobin terhadap oksigen di dalam darah. Oksigen dapat diberikan melalui nasal prongs (2 liter/menit) , masker (minimum 4 liter/menit) atau head box.
Terapi oksigen dihentikan bila pemeriksaan saturasi oksigen dengan pulse oximetry (SaO2) pada suhu ruangan stabil diatas 94%. Pemberian oksigen pada saat masuk sangat berpengaruh pada skor beratnya penyakit dan lama perawatan di rumah sakit. Penderita bronkiolitis kadang-kadang membutuhkan ventilasi mekanik, yaitu pada kasus gagal napas, serta apnea berulang.
Cairan intravena diberikan bila pasien muntah dan tidak dapat minum, panas, distres napas untuk mencegah terjadinya dehidrasi. Dapat dibenarkan pemberian retriksi cairan 2/3 dari kebutuhan rumatan, untuk mencegah edema paru dan edema otak akibat SIADH (Syndrome of Inappropriate Anti Diuretic Hormone).
Selanjutnya perlu dilakukan koreksi terhadap kelainan asam basa dan elektrolit yang mungkin timbul. AntibiotikaApabila terdapat perubahan pada kondisi umum penderita, peningkatan lekosit atau pergeseran hitung jenis, atau tersangka sepsis maka diperiksa kultur darah, urine, feses dan cairan serebrospinal, secepatnya diberikan antibiotika yang memiliki spektrum luas. Pemberian antibiotik secara rutin tidak menunjukkan pengaruh terhadap perjalanan bronkiolitis.
Akan tetapi keterlambatan dalam mengetahui virus RSV atau virus lain sebagai penyebab bronkiolitis dan menyadari bahwa infeksi virus merupakan predisposisi terjadinya infeksi sekunder dapat menjadi alasan untuk memberikan antibiotika.Antivirus (Ribavirin)Ribavirin adalah synthetic nucleoside analogue, menghambat aktivitas virus termasuk RSV. Ribavirin menghambat translasi messenger RNA (mRNA) virus kedalam protein virus dan menekan aktivitas polymerase RNA. Titer RSV meningkat dalam tiga hari setelah gejala timbul atau sepuluh hari setelah terkena virus.
Karena mekanisme ribavirin menghambat replikasi virus selama fase replikasi aktif, maka pemberian ribavirin lebih bermanfaat pada fase awal infeksi. Efektivitas ribavirin sampai saat ini masih kontroversi. Dapat terjadi perbaikan SaO2, penurunan penggunaan ventilasi mekanik, lama perawatan dirumah sakit lebih singkat, dan perbaikan fungsi paru. Tetapi pada penelitian lain penggunaan ribavirin tidak memberikan efek perbaikan. Perbedaan hasil tersebut kemungkinan karena desain, metode yang dipakai berbeda termasuk jumlah sampel yang terlibat, dan keterlambatan dalam memulai terapi.
Kekurangan dari terapi ribavirin harganya yang mahal, resiko terjadi toksisitas pada pekerja. Menurut American Academy of Pediatrics/AAP (1996), ribavirin hanya direkomendasikan pada bronkiolitis dengan kondisi spesifik.Bronkodilator Penggunaan bronkodilator untuk terapi bronkiolitis telah lama diperdebatkan selama hampir 40 tahun. Terapi farmakologis yang paling sering diberikan untuk pengobatan bronkiolitis adalah bronkodilator dan kortikosteroid.
Obat-obat beta2 agonis sangat berguna pada penyakit dengan penyempitan saluran napas karena menyebabkan efek bronkodilatasi, mengurangi pelepasan mediator dari sel mast, menurunkan tonus kolinergik, mengurangi sembab mukosa dan meningkatkan pergerakan silia saluran napas sehingga efektivitas dari mukosilier akan lebih baik.
Pada beberapa penelitian didapatkan bahwa pasien-pasien yang diberikan beta2 agonis secara nebulisasi menunjukkan perbaikan skor klinis dan saturasi oksigen, tetapi beberapa studi yang lain tidak. Sebuah penelitian meta-analisis oleh Kellner dkk (1996) mengenai efikasi bronkodilator pada penderita bronkiolitis mendapatkan bahwa bronkodilator menyebabkan perbaikan klinis yang singkat (short-term improvement) pada bronkiolitis ringan dan sedang. Uji efikasi salbutamol secara inhalasi terhadap penderita bronkiolitis pernah dilakukan di bagian anak RS Dr.Soetomo Surabaya pada tahun 1999. Terjadi penurunan skor RDAI pada kelompok salbutamol terutama menit ke 60 dan rata-rata waktu lama inap menjadi lebih pendek.
Walaupun pemakaian nebulisasi dengan beta2 agonis sampai saat ini masih kontroversi, tetapi masih bisa dianjurkan dengan alasan 1.Pada bronkiolitis selain terdapat proses inflamasi akibat infeksi virus juga ada bronkospasme dibagian perifer saluran napas (bronkioli) 2.Beta agonis dapat meningkatkan mukosilier 3.Sering tidak mudah membedakan antara bronkiolitis dengan serangan pertama asma 4.Efek samping nebulasi beta agonis yang minimal dibandingkan epinefrin.
Kortikosteroid Banyak studi terdahulu yang telah dilakukan untuk mencari efektifitas kortikosteroid untuk pengobatan bronkiolitis. Penelitian pada 61 penderita bronkiolitis anak dengan menggunakan deksametason oral pada anak yang telah menggunakan nebulasi salbutamol tidak didapatkan perbedaan antara grup perlakuan dan plasebo pada saturasi oksigen, laju nafas, skor RDAI dan lamanya rawat inap. Hasil yang hampir sama juga didapatkan pada pemberian deksamateson intravena pada penderita bronkiolitis, dan ternyata tidak didapatkan perbedaan pada skor klinis, laju nafas, skor klinis, dan tes fungsi paru pada hari ke 3. Richter melakukan penelitian nebulasi budesonide pada penderita bronkiolitis saat rawat inap dan dilanjutkan sampai dengan 6 minggu dan ternyata mendapatkan hasil bahwa tidak mengurangi gejala bronkiolitis dan tidak mencegah wheezing pasca bronkiolitis.
Tetapi Schuh dkk (2002) yang melakukan penelitian pada penderita bronkiolitis yang rawat jalan mendapatkan hasil bahwa dengan pemberian deksametason oral 1 mg/kg BB mengurangi angka rawat inap penderita bronkiolitis.Penelitian meta-analisis tentang penggunaan kortikosteroid sistemik pada bayi dengan bronkiolitis menunjukkan perbaikan dalam hal gejala klinis, lama perawatan dan lama timbulnya gejala. Sedangkan AAP tidak merekomendasikan penggunaan kortikosteroid pada bayi yang dirawat dirumah sakit dengan bronkiolitis. Pemberian kortikosteroid oral 1mg/kgbb pada bayi usia 8 mgg-23 bulan dengan bronkiolitis sedang-berat, terdapat perbaikan klinis pada 4 jam pertama dan penurunan jumlah pasien yang dirawat pada kelompok studi.
Tetapi tidak ada perbedaan skor klinis setelah 7 hari terapi.Preparat steroid inhalasi dibuat untuk mendapatkan efek topikal yang maksimal dengan efek sistemik yang minimal. Beberapa preparat inhalasi yang tersedia diantaranya Beclomethason propionate, budesonide, flunisolide, fluticason propionate, triamcinolone acetonide. Perbedaannya terletak pada afinitasnya terhadap reseptor glukokortikoid, lipofilitas dan bioavaibilitas sistemik. Preparat steroid inhalasi yang ideal bila memiliki efek topikal yang tinggi, bioavaibilitas sistemik rendah serta proses inaktivasi di hepar yang cepat dan sempurna, misalnya flutikason, budesonid, mometason.
Mekanisme kerja kortikosteroid inhalasi , yaitu:- Didalam sel, kortikosteroid menembus membran sel dan berikatan dengan reseptor glukokortikoid dalam sitoplasma, yang selanjutnya menembus nucleus dan berikatan dengan glucocorticoid respon elements (GRE) untuk meningkatkan transkripsi gen reseptor-β2 dalam paru manusia dan tikus, membutuhkan waktu 6-12 jam. - Menghambat pembentukan sitokin tertentu, seperti IL-1, TNFa, GM-CSF, IL-3, IL-4, IL-5, IL-6 dan IL-8. - Meningkatkan pembentukan reseptor-β2 dan mencegah reaksi takifilaksis akibat pemakaian obat agonis β2 jangka panjang- Mempercepat regenerasi sel epitel- Mengurangi jumlah sel-sel inflamasiPENCEGAHANPencegahan dapat dilakukan dengan menghindari faktor paparan asap rokok dan polusi udara, membatasi penularan terutama dirumah sakit misalnya dengan membiasakan cuci tangan dan penggunaan sarung tangan dan masker, isolasi penderita, menghindarkan bayi/anak kecil dari tempat keramaian umum, pemberian ASI, menghindarkan bayi/anak kecil dari kontak dengan penderita ISPA.
Penggunaan imunoglobulin (RSV-IG) pada bayi berumur kurang dari 24 bulan dengan Bronchopulmonary dysplasia (BPD), bayi prematur (kurang dari 35 minggu) menunjukkan hasil penurunan signifikan: jumlah yang terinfeksi RSV, jumlah penderita masuk rumah sakit serta memperpendek waktu perawatan di rumah sakit dan ICU. RSV-IG dapat di toleransi dengan baik.Palivizumab adalah humanized murine monoclonal anti-F glycoprotein antibody, yang mencegah masuknya RSV kedalam sel host. Respigram adalah human polyclonal hyperimmune globulin , diberikan secara intra vena , juga bisa dipakai sebagai imunoprofilaksis pasif pada bronkiolitis. Tahun 1998, AAP merekomendasikan Palizumab sebagai profilaksis RSV pada anak kurang dari 2 tahun dengan penyakit paru menahun, anak yang mendapat terapi RSV dalam 6 bulan pertama dan bayi prematur (32-35 minggu).
AAP tidak merekomendasikan pada pasien dengan penyakit jantung sianosis atau immunocompromised karena belum pernah dilakukan penelitian pada kelompok ini. Penelitian penggunaan vaksin RSV menggunakan virus hidup (live attenuated, subunit, live recombinant) dan synthetic peptide sampai saat ini tidak memberikan proteksi yang adekuat.
Senin, 02 Maret 2009
DIABETES MELITUS
Diabetes mellitus adalah gangguan metabolisme yang secara genetis dan klinis termasuk heterogen dengan manifestasi berupa hilangnya toleransi karbohidrat. Diabetes mellitus (DM) merupakan suatu kelompok penyakit metabolik dengan karakteristik hiperglikemia yang terjadi karena kelainan sekresi insulin, kerja insulin, atau kedua-duanya. World Health Organization (WHO) merumuskan bahwa DM dapat dikatakan sebagai suatu kumpulan problema anatomik dan kimiawi akibat dari sejumlah faktor di mana didapat defisiensi insulin absolute atau relatif dan gangguan fungsi insulin.
Prevalensi
DM di seluruh dunia mengalami peningkatan yang sangat pesat selama 2 dekade terakhir. Selain itu, prevalensi glukosa darah puasa terganggu (GDPT atau impaired fasting glucose) juga meningkat. Walaupun prevalensi DM tipe 1 dan 2 meningkat, tetapi prevalensi DM tipe 2 diperkirakan meningkat lebih cepat pada masa mendatang karena peningkatan tingkat obesitas dan pengurangan aktivitas. DM meningkat sejalan usia. Tahun 2000, prevalensi DM diperkirakan 0,19% pada usia > 20 tahun. Pada usia >65 tahun prevalensi DM 20,1%. Prevalensi ini sama pada pria dan wanita pada hampir semua usia, tetapi sedikit lebih besar pada pria usia > 60 tahun.Diperkirakan ada variasi geografis pada insidens DM tipe 1 dan 2. Scandinavia memiliki insidens tertinggi DM tipe 1, sementara Pacific Rim memiliki insidens yang jauh lebih rendah untuk DM tipe 1. Eropa Utara dan Amerika Serikat memiliki rasio intermediet. Kebanyakan peningkatan resiko DM tipe 1 diyakini mencerminkan frekuensi alel HLA resiko tinggi di antara kelompok etnik di berbagai lokasi geografis yang berbeda. Prevalensi DM tipe 2 dan toleransi glukosa terganggu (TGT atau impaired glucose tolerance) paling tinggi di pulau-pulau Pasifik tertentu, intermediet di India dan Amerika Serikat, dan relatif rendah di Rusia dan Cina. Keanekaragaman ini kemungkinan disebabkan oleh faktor genetik, perilaku, dan lingkungan. Prevalensi DM juga bervariasi di antara populasi etnik yang berbeda pada suatu negara.
DM sering disebut sebagai the great imitator, karena penyakit ini dapat mengenai semua organ tubuh dan menimbulkan berbagai macam keluhan. Gejalanya sangat bervariasi, antara lain:Gejala klasik berupa polidipsia, poliuria, polifagi, dan berat badan menurun. Kelainan kulit berupa gatal, biasanya teradapat di daerah genital ataupun daerah lipatan kulit lain seperti di ketiak dan di bawah payudara, biasanya akibat tumbuhnya jamur. Sering pula dikeluhkan timbulnya bisul-bisul atau luka yang lama tidak mau sembuh. Luka ini dapat timbul akibat hal yang sepele seperti luka lecet karena sepatu, tertusuk peniti, dan sebagainya.Pada wanita, kelainan ginekologis berupa keputihan merupakan salah satu keluhan yang sering menyebabkan pasien dating ke dokter ahli kebidanan dan sesudah diperiksa lebih lanjut ternyata DM yang menjadi latar belakang keluhan tersebut. Juga dalam hal ini, jamur, terutama , merupakan sebab tersering timbulnya keputihan ini. Pada pasien laki-laki, terkadang keluhan impotensi menyebabkan ia datang berobat ke dokter.Kesemutan dan rasa baal akibat sudah terjadinya neuropati, juga merupakan keluhan pasien, di samping keluhan lemah dan mudah merasa lelah.
Keluhan lain yang mungkin menyebabkan pasien datang berobat ke dokter ialah keluhan visus yang menurun atau mata kabur yang disebabkan katarak, ataupun gangguan refraksi akibat perubahan-perubahan pada lensa oleh hiperglikemia. Mungkin pula keluhan kabur tersebut disebabkan kelainan pada corpus vitreum. Diplopia binocular akibat kelumpuhan sementara otot bola mata dapat pula merupakan salah satu sebab pasien berobat ke dokter mata.
DM mungkin pula ditemukan pada pasien yang berobat untuk infeksi saluran kemih dan untuk tuberkulosis paru, sehingga pada mereka harus diwaspadai akan kemungkinan adanya penyakit DM yang mendasarinya. Jika kepada mereka kemudian ditanyakan dengan teliti mengenai gejala dan tanda-tanda DM, pada umumnya juga akan dapat ditemukan gejala khas DM, yaitu poliuria akibat diuresis osmotik, polidipsia, polifagi, dan berat badan yang menurun. Pada keadaan yang berat, poliuria dan polidipsia segera diikuti oleh rasa lemah yang hebat, anoreksia, mual, muntah, dan terkadang nyeri perut. Pada keadaan yang lebih berat lagi, dapat terjadi gejala kesadaran menurun sampai koma dengan gejala khas koma hiperglikemik, yaitu terjadi penurunan kesadaran, dehidrasi, dan pernapasan Kussmaul.Hyperglycemic hyperosmolar state (HHS)Hipoglikemia merupakan komplikasi yang sering terjadi akibat terapi insulin untuk DM tipe 1. Hipoglikemia juga menyerang pasien DM tipe 2; kebanyakan kasus terjadi selama pengobatan dengan insulin.
Komplikasi kronik
Retinopati (nonproliferatif/proliferatif)
Makular edema
Neuropati
Sensorik dan motorik
Autonomik
Nefropati
Makrovaskuler
Coronary artery disease
Cerebrovascular disease
Gastrointestinal (gastroparesis, diare)
Genitourinaria (uropati/disfungsi seksual)
Infeksi
Dalam jangka pendek penatalaksanaan DM bertujuan untuk menghilangkan keluhan/gejala DM. Sedangkan tujuan jangka panjangya adalah untuk mencegah komplikasi.
Perencanaan Makanan
yang dianjurkan adalah santapan dengan komposisi seimbang berupa karbohidrat 60-70%,protein 10-15%,dan lemak 20-25%.Jumlah kalori disesuaikan dengan pertumbuhan,status gizi,umur,stres akut,dan kegiatan jasmani untuk mencapai berat badan ideal, Dianjurkan latihan jasmani teratur 3-4 kali tiap minggu selama +/- 0,5 jam yang sifatnya sesuai dengan continous,rhytmical, interval,progresive,endurance training.Latihan dilakukan terus-menerus tanpa berhenti,otot-otot berkontraksi dan ralaksasi secara teratur,selang-seling antara gerak cepat dan lambat,berangsur-angsur dari sedikit ke latihan yang lebih berat secara bertahap dan bertahan dalam waktu tertentu,misalnya jalan kaki,jogging, lari,renang,bersepeda dan mendayung. Sedapat mungkin mencapai zona sasaranyaitu 75-85% denyut nadi maksimal.
OBESITAS
Obesitas dapat disebabkan oleh banyak hal. Berat badan seseorang 40-70% ditentukan secara genetik. BB dipengaruhi lingkungan, kebiasaan makan, kurangnya kegiatan fisik, dan kemiskinan/kemakmuran. Obesitas pada perempuan berakar pada obesitas masa kecil, obesitas pada laki-laki terjadi setelah umur 30 tahun.
Epidemiologi obesitas:
Saat ini diperkirakan jumlah orang di seluruh dunia dengan IMT = 30 kg/m2 melebihi 250 juta orang, yaitu sekitar 7% dari populasi orang dewasa di dunia. Insidensi obesitas di negara-negara berkembang makin meningkat, sehingga saat ini banyaknya orang dengan obesitas di dunia hampir sama jumlahnya dengan mereka yang menderita karena kelaparan. Beban finansial, resiko kesehatan, dan dampak pada kualitas hidup berhubungan dengan epidemi tersebut.
Hubungan obesitas sentral dengan resistensi insulin dan dislipidemia:
Resistensi insulin pada obesitas sentral diduga merupakan penyebab sindrom metabolik. Insulin mempunyai peran penting karena berpengaruh baik pada penyimpanan lemak maupun sintesis lemak dalam jaringan adiposa. Resistensi insulin dapat menyebabkan terganggunya proses penyimpanan lemak maupun sintesis lemak.Hubungan sebab-akibat (kausatif) antara resistensi insulin dengan penyakit jantung koroner dan stroke dapat diterangkan dengan adanya efek anabolik insulin. Insulin merangsang lipogenesis pada jaringan arterial dan jaringan adiposa melalui peningkatan produksi Acetyl Co-A, meningkatkan asupan trigliserida dan glukosa. Dislipidemia yang ditandai dengan peningkatan konsentrasi trigliserida dan penurunan kolesterol HDL merupakan akibat dari pengaruh insulin terhadap Cholesterol Ester Transfer Protein (CETP) yang memperlancar transfer Cholesterol Ester (CE) dari HDL ke VLDL (trigliserida) dan mengakibatkan terjadinya katabolisme dari apoA, komponen protein HDL. Resistensi insulin dapat disebabkan oleh faktor genetik dan lingkuntan. Jenis kelamin mempengaruhi sensitivitas insulin dan otot rangka laki-laki lebih resisten dibandingkan perempuan.
Manajemen BB pada pasien overweight dan obesitas:
Terapi diet direncanakan berdasarkan individu. Pengukuran kebutuhan energi basal pasien dapat menggunakan rumus Harris-Benedict: BEE = 66,5 + (13,7 x kg) + (5,003 x cm) – (6,775 x umur)atau untuk wanita BEE = 655,1 + (9,563 x kg) + (1,850 x cm) – (4,676 x umur)<
Kebutuhan energi total sama dengan BEE dikali dengan jumlah faktor stress dan aktivitas, yang berkisar dari 1,2 sampai lebih dari 2. Di samping pengurangan lemak jenuh, total lemak seharusnya ≤ 30% dari total kalori. Pengurangan persentase lemak dalam menu sehari-hari saja tidak dapat menyebabkan penurunan BB, kecuali total kalori juga berkurang. Ketika asupan lemak dikurangi, prioritas harus diberikan untuk mengurangi lemak jenuh, untuk menurunkan kadar kolesterol-LDL.
Peningkatan aktivitas fisik merupakan komponen penting dari program penurunan BB. Aktivitas fisik yang lama sangat membantu pada pencegahan peningkatan BB. Keuntungan tambahan aktivitas fisik adalah terjadi pengurangan resiko kardiovaskuler dan diabetes yang lebih banyak.Untuk mencapai penurunan BB dan mempertahankannya, diperlukan suatu strategi untuk mengatasi hambatan yang muncul pada saat terapi diet dan aktivitas fisik. Strategi yang spesifik meliputi pengawasan mandiri terhadap kebiasaan makan dan aktivitas fisik, manajemen stress, stimulus kontrol, pemecahan masalah, contigency management, cognitive restructuring, dan dukungan sosial.
Farmakoterapi merupakan salah satu komponen penting dalam program penurunan BB. Sibutramin dan orlistat merupakan obat-obatan penurun berat badan yang telah disetujui untuk penggunaan jangka panjang.Terapi bedah merupakan salah satu pilihan untuk menurunkan BB, hanya diberikan kepada pasien obesitas berat, dan harus dilakukan sebagai alternatif terakhir untuk pasien yang gagal dengan farmakoterapi dan menderita komplikasi obesitas yang ekstrem.
Patomekanisme
Penyakit graves’ timbul sebagai manifestasi gangguan autoimun. Dalam serum pasien ditemukan antibodi immunoglobulin (IgG). Antibodi ini bereaksi dengan reseptor TSH atau membran plasma tiroid. Sebagai akibat interaksi ini antibodi tersebut dapat merangsang fungsi tiroid tanpa tergantung dari TSH hipofisis, yang dapat mengakibatkan hipertiroidisme. antitiroid antibodi yang ditemukan pada penyakit ini yaitu Thyroid Stimulating Immunoglobulin (TSI) yang mampu mengimitasi fungsi TSH yaitu memacu pengeluaran hormon tiroid secara terus menerus.Thyroid Growth-Stimulating Immunoglobulin, Thryoid Binding-Inhibitory Immunoglobulin (TBII) yang mampu mengimitasi fungsi TSH sekaligus mampu memblokir ikatan antara TSH dengan reseptornya.
Gejala
gejala hipertiroidisme berupa manifestasi hipermetabolisme dan aktivitas simpatis yang berlebihan. Pasien mengeluh lelah, gemetar, tidak tahan panas, kulit lembab, berat badan menurun, sering disertai dengan nafsu makan meningkat, palpitasi, takikardia, daire, dan kelemahan serta atrofi otot. Keterlibatan susunan saraf ditandai oleh kewaspadaan mental yang berlebihan sampai pada keadaan pasien yang mudah tersinggung, tegang, cemas,dan sangat emosional. Manifestasi ekstratiroidal berupa : oftalmopati dan infiltrasi kulit lokal yang biasanya terbatas pada tungkai bawah. Oftalmopati yang ditemukan pada 50% sampai 80% pasien ditandai oleh mata melotot, fisura palpebra melebar, kedipan berkurang, (keterlambatan kelopak mata dalam mengikuti gerakan mata), dan kegagalan konvergensi.
Pemeriksaan penunjang
Pemeriksaan penunjang yang perlu dilakukan adalah:
T4, T3 serum (pada tirotoksikosis hanya T3 yang mungkin meningkat, T4 mungkin dalam batas normal)
Antibody tiroid (antitiroid globulin dan antibody antimikrosomal) mungkin sedikit meningkat pada penyakit
‘Uptake’ yodium radioaktif dan scan pada kasus-kasus tertentu.
Diagnosis
ditegakkan bila terdapat tanda-tanda dekompensasi jantung (sesak, edem dll), hipertiroid dan pada pemeriksaan EKG maupun fisik didapatkan adanya atrium fibrilasi.Thiroid storm Merupakan suatu keadaan akut berat yang dialami oleh penderita tiritoksikosis (life-threatening severity). Biasanya dipicu oleh faktor stress (infeksi berat, operasi dll). Gejala klinik yang khas adalah hiperpireksia, mengamuk dan tanda tanda-tanda hipertiroid berat yang terjadi secara tiba-tiba
Terjadinya kelumpuhan secara tiba-tiba pada penderita hipertiroid dan biasanya hanya bersifat sementara. Dasar terjadinya komplikasi ini adalah adanya hipokalemi akibat kalium terlalu banyak masuk kedalam sel otot. Itulah sebabnya keluhan PPT umumnya terjadi setelah penderita makan (karbohidrat), oleh karena glukosa akan dimasukkan kedalam selh oleh insulin bersama-sama dengan kalium (K channel ATP-ase)
Komplikasi akibat pengobatan.
Komplikasi ini biasanya akibat overtreatment (hipotiroidisme) dan akibat efek samping obat (agranulositosi).
Pengobatan jangka panjang Dengan obat-obat antitiroid seperti propiltiourazil (PTU), metimazol, dan Carbimazole (dirubah dengan cepat menjadi metimazole setelah diminum),yang diberikan paling sedikit selama 1 tahun. biasanya diberikan pada dengan dosis awal 100 – 150 mg per enam jam ( PTU ) atau 30 – 40 mg (Metimazole/carbimazole) per 12 jam. Biasanya remisi spontan akan terjadi dalam waktu 1 – 2 bulan. Pada saat itu dosis obat dapat diturunkan menjadi 50-200mg (dalam dosis terbagi/ 2kali sehari) untuk PTU atau 5 – 20 mg (dosis 1-2 kali sehari) untuk Metimazole. Dosis maintenance ini dapat diberikan hingga 2 tahun untuk mencegah relaps. Obat-obat ini menghambat sintesis dan pelepasan tiroksin Pembedahan tiroidektomi subtotal sesudah terapi propiltiourazil prabedah. Biasanya dilakukan subtotal tiroidektomi dan merupakan pilihan untuk penderita dengan pembesaran kelenjar gondok yang sangat besar atau multinoduler. Operasi hanya dilakukan setelah penderita euthyroid (biasanya setelah 6 minggu setelah pemberian OAT) dan dua minggu sebelumnya harus dipersiapkan dengan pemberian larutan kalium yodida (lugol) 5 tetes 2 kali sehari dianggap dapat mengurangi vaskularisasi sehingga mempermudah operasi)
Pengobatan dengan yodium radioaktif
Pengobatan dengan yodium radioaktif dilakukan pada kebanyakan pasien dewasa penderita Biasanya tidak dianjurkan (kontraindikasi) untuk anak-anak dan wanita hamil. Pada kasus goiter.
Pilihan obat lainnya
Beta blocker. Propranolol 10 – 40 mg/hari (tid) berfungsi untuk mengontrol gejala takikardia, hipertensi dan fibrilasi atrium. Dapat pula sebagai obat pembantu OAT oleh karena juga menghambat konversi T4 ke T3.
Barbiturate . Phenobarbital digunakan sebagai obat penenang ( sedataif) dan juga dapat mempercepat metabolisme T4 sehingga dapat menurunkan kadar T4 dalam darah.
HIPOTIROIDISME
Etiologi
Penyebab dominan kegagalan tiroid yang ireversibel pada orang dewasa adalah tiroiditis automium kronis, hipotiroidisme iatrogenik yang disebabkan oleh penyinaran atau pembedahan mengangkat kelenjar tiroid, dan hipotiroidisme idiopatik. Sebab-sebab yang jarang dijumpai adalah lesi pada hipofise atau hipotalamus dengan defisiensi TSH, hipotiroidisme yang ditimbulkan oleh yodium, atau obat-obat antitiroid yang diminum ataupun zat-zat alami yang ada dalam makanan, misalnya goitrin dalam rutabagas, tiosianat dalam kubis, aminotriazoldalam cranberries. Hipotiroidisme sepintas dapat terjadi setelah pembedahan tiroid atau pengobatan dengan yodium radioaktif atau selama serangan tiroiditis subakut. Tiroiditis automium yang kronis dapat dibagi menjadi bentuk yang lebih ringan, yaitu tiroiditis limfositik, atau manifestasi yang lebih bersifat
Pengobatan hipertiroidisme dan penyakit kanker tiroid pada sebagian besar kasus menjadi penyebab timbulnya hipotiroidisme iatrogenik. Penyinaran dengan I 131 merupakan terapi yang paling sering dilakukan untuk penyakit Graves atau adenoma hiperfungsi yang soliter. Lebih dari 50% pasien penyakit Graves yang mendapatkan I131 dengan dosis terapeutik akhirnya akan mengalami hipotiroidisme. Sebaliknya, hipertiroidisme yang berkaitan dengan penyakit goiter yang nodular jarang menyebabkan hipotiroidisme kalau diterapi dengan I131.Tiroidektomi merupakan terapi pilihan untuk sebagian kasus hipertiroidisme(pasien penyakit tertentu dan sebagian besar pasien penyakit goiter multinodular) dan semua kasus penyakit kanker yang dicurigai atau sudah dipastikan. Hipotiroidisme selalu menjadi hasil akhir penyakit kanker tiroid, karena tujuan terapi adalah ablasi total kelenjar tersebut, tujuan ini biasanya tercapai melalui tiroidektomi subtotal radikal yang diikuti oleh penyinaran I131 dengan dosis tinggi.
Hipotiroidisme idiopatik pada orang dewasa umumnya dianggap sebagai akibat dari tiroiditis automium kronis yang tidak terdiagnosis. Yang menyokong teori ini adalah ditemukannya antobodi antitiroid di dalam serum sekalipun antibodi ini cenderung menghilang pada tiroiditis kronis ketika kelenjar tiroid mencapai stadium atrofi yang lanjut. Bukti sitologik langsung untuk penjelasan ini tidak banyak, karena pemeriksaan biopsi ataupun pungsi terhadap kelenjar tiroid yang mengalami atrofi atau tidak teraba itu tidak dibenarkan.Penyakit Hashimoto merupakan suatu proses inflamasi automium pada kelenjar tiroid. Antibodi yang tertuju kepada kelenjar tiroid dan terdiri atas 4 tipe ditemukan dalam serum penderita penyakit tersebut, namun unsur pengantara terjadinya besi lesi infalamatorik serta sitotoksiktetap belum diketahui. Antibodi penghambat yang mengikat reseptor TSH, menggusur TSH dari tempat itu, telah didapatkan dan bisa menjadi penyebab terjadinya penurunan fungsi kelenjar tiroid. Akhir-akhir ini diperlihatkan bahwa antibodi antimikrosom ternyata merupakan antigen yang menjadi sasaran enzim peroksidasetiroi d. Hal ini dapat menerangkan mengapa sintesis hormon tiroid dalam situasi ini menjadi tidak efisien. Dengan berlanjutnya penyakit tersebut, penghancuran folikel-folikel tiroid akan terlihat dalam pemeriksaan histologi bersama-sama infiltrasi limfositik yang hebat dan perubahan eosinofilik dalam sitoplasma sel-sel epitel tiroid. Pada sebagian kasus timbul fibrosisdan kelenjar tersebut akhirnya tidak mengandung epitelium tiroid lagi.
Hipotiroidisme sesudah terapi I131 sulit diramalkan terjadinya karena patogenesis peristiwa ini belum dipahami sepenuhnya. Pada penyakit Graves, perubahan patologik yang berkaitan dengan penyakit Hashimoto sering terlihat secara bersamaan, namun adanya infiltrasi limfositik sebelu terapi I131 bukan sebagai indikator baik untuk meramalkan timbulnya hipotiroidisme sebagai perkembangan berikutnya. Banyak kasus hipotiroidisme muncul selama tahun pertama setelah dilakukan terapi I131 namun kasus-kasu yang baru terus bermunculan dengan frekuensi 2 hingga 5% per tahun selama 15 atau 20 tahun berikutnya. Hubungan yang linier dengan waktu ini menunjukkan bahwa terapi penyinaran menghasilkan efek penundaan dengan lama penundaan yang bervariasi secara luas. Keadaan ini cocok dengan pronsip biologi radiasi yang sudah diterima. Hipotiroidisme dini tampaknya berhubungan dengan dosis radioterapi dan disebabkan oleh tiroiditis radiasi yang akut, sementara dosis yang rendah tampaknya menjadi penyebab kegagalan replikasi DNA sehingga prose penggantian sel tiroid terhenti dan akhirnya timbul hipotiroidisme.Di lain pihak, keberadaan penyakit tiroidtis Hashimoto prabedah meramalkan suatu insidensi hipotiroidisme yang lebih tinggi setelah dilakukannya tiroidektomi subtotal untuk penyakit Graves. Ukuran sisa kelenjar tiroid yang ditinggalkan oleh dokter bedah dan keutuhan pasokan darahnya secara alami juga menentukan kemungkinan terjadinya hipotiroidisme.
Frekuensi timbulnya antibodi antititoid dalam serum dan adanya bukti klinis atau histologis yang menunjukkan penyakit Hashimoto meningkat secara tajam dengan pertambahan usia, khususnya di antara para wanita. Jadi, kemungkinan timbulnya hipotiroidisme, entah spontan atau sesudah tiroidektomi subtotal, akan meningkat di antara para lanjut usia. Lebih lanjut, DNA pada orang yang lanjut usia lebih rentan terhadap kerusakan yang ditimbulkan radiasi dan kurang dapat pulih kembali sehingga kejadian hipotiroidisme pasca radioterapi I131 juga meningkat bersamaan dengan pertambahan usia.Hipotiroidisme pada lanjut usia merupakan salah satu masquerader (keadaan tersembunyi atau tersamar) utama. Gambaran kliknya biasanya meragukan atau tidak jelas. Yang paling sering terjadi, gejala tersebut dianggap sebagai akibat dari proses penuaan, yaitu keluhan mudah letih, hilangnya kemauan, depresi, mialgia, konstipasi dan kulit yang kering. Kurang dari 1/3 pasien lanjut usia yang menderita hipotiroidisme ditemukan dengan kompleks keluhan dan gejala yang klasik tersebut.
Sebagian besar akan mengalami sindrom nsonspesifik yang umum terdapat pada orang lanjut usia yang rapuh yaitu mental confusion , anoreksia, penurunan berat badan, sering terjatuh, inkontenensia dan berkurangnya kemampuan gerak atau mobilisasi, plus gejal di atas. Gejala muskuloskeletal, termasuk artalgia, sering terdapat namun gejala artritis jarang dijumpai. Rasa pegal dan kelemahan otot, yang sering meniru penyakit rematika polimialgia atau polimiositis, dan kenaikan kadar kreatin kinase pada hipotiroidisme membuat diagnosis banding menjadi lebih sulit langi.
Hasil-hasil dari pemeriksaan jasmani juga sulit untuk ditafsirkan. Gejala pembengkakan di sekeliling mata dan wajah yang miksedematosa sulit dibedakan dengan perubahan wajah normal yang menyertai pertambahan usia. Bahkan tanda yang lebih dapat diandalkan, yaitu waktu relaksasi postkontraksi muskular yang memanjang, mungkin tidak ada karena terjadinya penurunan amplitudo atau tidak terdapatnya refleks yang normal. Efusi yang bersifat noninflamasi dapat ditemukan dalam persendian dan kavum pleural, perikardial serta peritoneal sehingga menambah kebingungan diagnostik.
Sebaiknya diagnosis ditegakkan selengkap mungkin: diagnosis klinis-subklinis, primer-sentral, kalau mungkin etiologinya. Karena sebagian besar etiologi hipotiroidisme adalah Hipotiroidisme Primer (HP), kemungkinan HP kecil apabila dicumpai TSH normal. Pada wanita hamil (termasuk pengguna kontrasepsi oral) karena perubahan pada TBG, memeriksa TSH,FT4 dan FT3 merupakan langkah tepat. Kadang FT4 wanita hamil agak naik sehingga memeriksa FT3 masih relevan. Apabila memungkinkan wanita hamil dengan hipotiroidisme diperiksa juga antibodi (anti-Tg-Ab, anti AM-Ab) Indeks diagnostik Billewicz, analog dengan indeks
pada hipertiroidisme, juga tersedia untuk memisahkan antara eutiroidisme dan hipotiroidisme. Interpretasi skor : bukan hipotiroidisme kalau skor ≤ -30, diagnostik apabila skor >25 dan meragukan apabila skor antara –29 dan + 24 dan dibutuhkan pemeriksaan konfirmasi.
Penatalaksanaan
Yang perlu diperhatikan ialah
a.dosis awal
b.cara menaikkan dosis tiroksin
Tujuan pengobatan hipotirodisme ialah :
1.Meringankan keluhan dan gejala
2.Menormalkan metabolisme
3.Menormalkan TSH (bukan mensupresi)
4.Membuat T3 dan T4 normal
5.Menghindarkan komplikasi dan risiko
Beberapa prinsip dapat digunakan dalam melaksanakan substitusi
a.Makin berat hipotiroidisme makin rendah dosis awal dan makin landai peningkatan dosisPrinsip substitusi ialah mengganti kekuranganproduksi hormon tiroid-endogen pasien. Indikator kecukupan optimal sel ialah kadar TSH normal. Dosis supresi tidak dianjurkan, sebab ada risiko gangguan jantungdan densitas mineral. Tersedia L-Tiroksin (T3), L-triodotironin (T4) maupun pulvus tiroid. Pulvus tidak digunakan lagi karena efeknya sulit diramalkan. T3 tidak digunkan sebagai substitusi karena waktu paruhnya pendek hingga perlu diberikan beberapa kali sehari. Obat oral terbaik ialah T3. Akhir-akhir ini dilaporkan bahwa kombinasi pengobatan T4 dan T3 (50ug T4 diganti 12,5 ug T3) memperpaiki mood dan faal neuropsikologis.Tiroksin dianjurkan diminum pagi hari dalam keadaan perut kosong dan tidak bersama bahan lain yang mengganggu serapan dari usus. Contohnya pada penyakit sindrom malabsorbsi,short bowel syndrome, sirosis, obat (sukralfat, aluminium hidroksida, kolestiramin, kalsium karbonat, dilantin, rifampisin, fenobarbiturat) meningkatkan sekresi empedu dosis rerata substitusi L-T ialah 112 ug/hari atau 1,6 ug/kgBB atau 100-125 mg sehari. Untuk L-T 25-50 ug. Kadar TSH awal seringkali dapat digunalan patokan dosis pengganti : TSH 20 uU/ml butuh 50-75 ug tiroksin sehari TSH 44-71 uU/ml butuh 100-150.Sebagian besar kasus butuhkan 100-200 ug L-T4 sehari.
DISLIPIDEMI
Definisi
Dislipidemi adalah kelainan metabolisme lipid yang ditandai dengan peningkatan maupun penurunan fraksi lipid dalam plasma. Kelainan fraksi lipid yang utama ialah kenaikan kadar kolesterol total, LDL kolesterol, trigliserida, serta penurunan HDL. Dislipidemia berkaitan erat dengan aterosklerosis yaitu sebagai faktor utama aterosklerosis.Dislipidemia yang menyertai beberapa penyakit seperti diabetes melitus, hipotiroidisme, sindrom nefrotik, dan gagal ginjal kronik disebut sebagai dislipidemia sekunder.
Klasifikasi
Dislipidemia Primer
Banyak kelainan genetik dan bawaan dapat mengakibatkan dislipidemia primer.
· Hiperkolesterolemia poligenik
Merupakan hiperkolesterolemia yang paling sering ditemukan yang merupakan interaksi antara kelainan genetik yang multipel, nutrisi dan faktor-faktor lingkungan lainnya serta memiliki lebih dari satu dasar metabolik. Penyakit ini biasanya tidak disertai dengan xantoma
· Hiperkolesterolemia familial
Kelainan yang bersifat autosomal dominan dan terdapat dalam bentuk homozigot maupun heterozigot. Hiperkolesterolemia familial homozigot mengenai 1 antara 10000 orang dengan kadar kolesterol antara 600-1000 mg/dl, tidak dapat diiobati, serta menyebabkan penyakit kardiovaskuler dan stenosis aorta pada masa anak-anak da dewasa muda. Hiperkolesterolemia timbul karena peningkatan kadar kolesterol LDL yang disebabkan oleh kelainan fungsi atau jumlah reseptor LDL. Pada jenis heterozigot biasanya kadar kolesterol bervariasi antara 350-460 mg/dl dan bila nilai > 300 mg/dl pada dewasa atau >260 mg/dl pada usia dibawah 16 tahun perlu dicurigai adanya hiperkolesterolemia familial. Diagnosis dapat dibuat pada saat kelahiran dengan menggunakan darah yang berasal dari umbilikus. Trigliserid normal atau meningkat.
· Dislipidemia remnan
Peningkatan kolesterol dan trigliserida dengan berat bervariasi
· Hiperlipidemia kombinasi familial
Merupakan kelainan genetik metabolisme lipoprotein yang sering berhubungan dengan penyakit kardiovaskuler, dengan angka kejadian sekitar 1 % dari jumlah penduduk. Meyoritas pasien menunjukkan peningkatan plasma Apo B.
· Sindrom kilomikron
Kelainan enzim lipoprotein lipase atau apolipoprotein C-II ini merupakan penyebab hipertrigliseridemia berat yang jarang ditemukan. Pada keadaan ini adanya hipertrigliseridemia dan kadar HDL kolesterol yang sangat rendah tidak mengakibatkan peningkatan resiko penyakit kardiovaskuler.
Dislipidemia sekunder
| Hiperkolesterolemia | Hipertrigliseridemia | Dislipidemia |
| Hipotiroid | DM, alkohol | Hipotiroid |
| Sindrom nefrotik | Obesitas | Sindrom nefrotik |
| Penyakit hati obstruktif | Gagal ginjal kronik | Gagal ginjal kronik |